【2025年版】低栄養が筋力低下に与える影響とは?リハビリで重要な栄養管理と評価指標を徹底解説
脳卒中患者の低栄養が筋骨格系に及ぼす影響とリハビリテーションの重要性
〜新人療法士石川さんとリハビリテーション医師田中先生の講義形式〜
シーン:リハビリテーション病院のカンファレンスルーム。石川さん(新人療法士)は脳卒中患者のケアについて学びたいと熱心に質問をしています。田中先生(リハビリテーション医師)が、その疑問に対して多岐にわたる知識を元に回答します。
1. 低栄養とは?その影響を考える
石川さん:「田中先生、低栄養が脳卒中患者にどんな影響を及ぼすのか教えてください。」
田中先生:「低栄養とは、必要な栄養素が不足している状態のことで、特に脳卒中患者では食欲低下や嚥下障害による摂取不足が多く見られます。この状態が筋骨格系に及ぼす影響は深刻です。栄養素が不足すると、筋肉の分解が進み、骨密度の低下も起きる。これが患者の運動機能やリハビリ効果を大きく阻害します。」
2. 筋骨格系への影響
石川さん:「具体的には、どんな変化が起こるのでしょうか?」
田中先生:「低栄養による影響を整理すると以下のようになります。」
-
筋肉の萎縮(サルコペニア)
- 筋タンパク質の合成が低下し、筋肉が徐々に萎縮。特に速筋が先に影響を受けやすい。
- 運動耐性が低下し、歩行や立ち上がりが困難に。
-
骨密度の低下(骨粗鬆症)
- ビタミンDやカルシウム不足による骨の脆弱化。転倒による骨折リスクが高まる。
-
関節軟骨の劣化
- 炎症反応が増加し、関節可動域が制限される。
-
炎症の増加
- 低栄養は全身性炎症を悪化させ、リハビリ時の回復力を低下させる。
-
筋肉の質の変化
- 筋肉内脂肪が増加し、効率的な力発揮が難しくなる。
3. 低栄養状態を評価する方法
田中先生:「まず、患者の低栄養状態を見極めることが大切です。以下の評価法を活用しましょう。」
-
体重変化の確認
- 過去1ヶ月~3ヶ月での体重減少を把握。5%以上の減少がある場合はリスクあり。
-
血液検査
- アルブミン値(3.5 g/dL以下で低栄養の可能性)。
- トランスフェリンやプレアルブミンも指標になる。
-
筋肉量の測定
- BIA(生体インピーダンス分析)やCT/MRIで筋肉量を直接評価。
-
摂取量の評価
- 食事摂取基準と照らし合わせて、摂取エネルギーや栄養素の不足を把握。
-
握力測定
- 筋力の簡便な評価法として有効。
4. リハビリテーションへの応用
石川さん:「では、低栄養が疑われる患者にどのようなリハビリを行えばいいでしょうか?」
田中先生:「筋骨格系の回復を支援しつつ、栄養状態の改善を並行して進めることが重要です。」
-
運動負荷の調整
- 筋疲労を避けるため、低負荷高回数のトレーニングを実施。
- 例:足底板プレス、セラバンドを用いた運動。
-
呼吸筋トレーニング
- 低栄養により弱化した呼吸筋を強化。
- 呼吸筋トレーナーを使用した吸気筋訓練が有効。
-
リハビリ中の栄養補給
- 運動直後にたんぱく質と糖質を摂取させる。
- アミノ酸の補給も検討。
-
姿勢とバランスの訓練
- 栄養不足による筋力低下はバランス能力を損なうため、姿勢制御訓練を導入。
-
嚥下リハビリの併用
- 低栄養の背景に嚥下障害がある場合は、ST(言語聴覚士)との連携が必須。
5. 栄養補助の実際
田中先生:「栄養管理もリハビリの一環です。以下のような補助が考えられます。」
-
経口栄養補助食品(ONS)の利用
- エネルギー密度が高く、必要な栄養素を簡単に補給可能。
-
ビタミンDとカルシウムの補給
- 骨密度維持に必須。特に骨折リスクが高い場合に重要。
-
オメガ-3脂肪酸
- 炎症軽減効果が期待される。魚油サプリメントが有効。
-
医師・栄養士との連携
- 全身状態に応じて、経管栄養や点滴栄養を適宜調整する。
6. まとめと展望
石川さん:「低栄養がこれほど多方面に影響を及ぼすとは驚きです!」
田中先生:「その通りです。脳卒中患者のリハビリを成功させるには、筋骨格系だけでなく、栄養状態の管理も欠かせません。多職種連携を大切にしながら、患者さんに最適なケアを提供しましょう。」
石川さんは深く頷きながらメモを取り、講義を終了しました。
補足:具体的な介入方法については、患者ごとの症例に応じて柔軟に変更する必要があります。
論文内容


カテゴリー
タイトル
●栄養状態が筋構造に及ぼす影響とは?
なぜこの論文を読もうと思ったのか?
●身体機能を高めていくときに栄養を考慮することは大事であるが、低栄養の際にどのように筋が影響を受けていくのか特徴を十分に理解していないと思い、本論文に至った。
内 容
背景
● 栄養状態の変化は、若年の入院患者よりもむしろ高齢の入院患者に多く見られる。これら患者では、身体能力の低下は筋の退行的な構造的変化の程度と関係している。
●本研究では、内科病棟に入院している高齢者の栄養状態と筋の構造的変化との関連を調べることを目的とした。
方法
● 内科病棟に入院している68名の高齢者を連続的に登録しました。
●Mini Nutritional Assessment(MNA)スコアに基づいて、栄養状態が良好な群(WF)、栄養不良のリスクがある群(RM)、栄養不良の群(M)の3群に分けました。
●入院時に生化学的指標と体格の測定値を調べました。さらに,入院時と入院から7日後に,筋力(握力テスト),筋の質量(生体インピーダンス測定),構造(外側広筋の超音波検査)を評価しました。
結果
● 入院時には、栄養状態が良好な群とリスクのある群と比べて、栄養状態が不良な群では脂肪を含まない部分の量(無脂肪量)と筋肉量の割合が低かった。
●栄養状態が不良の群ではグループは他に比べて、筋肉の厚さと羽状筋の羽状角が小さくなり、筋力低下を示した。
●入院時のMNAスコアは、羽状角および筋力と正の相関があった。
●多変量線形回帰分析では、入院時の栄養状態が羽状角に影響を与える唯一の有意な因子であることが示された。
●最後に、入院後7日間は、調査したすべての群で羽状角の減少が見られた。栄養状態にかかわらず、筋構造は入院によって影響を受ける。
私見・明日への臨床アイデア
●低栄養は筋力低下だけでなく嚥下障害やADL低下とも関連すると言われる。低栄養状態でのトレーニングはエネルギー不足のために筋を分解しエネルギーを得ようとし、逆効果となる場合がある。入院患者の多くは栄養面にも問題を抱え入院されるため、リハ以前にまずは栄養状態など全身状態を確認して介入していく必要がある。
●入院すること自体、筋構造を変化させる可能性が示唆された。基本的な体力はつけられるように介入したい。
併せて読みたい【脳卒中・栄養】関連論文
●Vol.469.サルコペニア肥満って何?運動および栄養介入がサルコペニア肥満に及ぼす影響
●Vol.490.サルコペニアについて~メカニズムおよび運動による効果~
●Vol.526.脳卒中が両側性にサルコペニアを引き起こす!?
脳卒中の動作分析 一覧はこちら
低栄養の脳卒中患者における栄養管理とチームアプローチ
脳卒中患者は、嚥下障害、運動機能低下、代謝異常、慢性炎症などが複雑に絡み合い、低栄養リスクが高まります。栄養管理とリハビリテーションを統合的に行うことで、患者の回復を促進し、合併症を予防することが可能です。以下に、具体的な手順とチームアプローチの詳細を解説します。
1. 初期評価:低栄養リスクのスクリーニングと診断
低栄養状態の評価は治療方針の出発点です。
スクリーニングツールの使用
- MNA(Mini Nutritional Assessment):高齢患者で有用。
- NRS-2002(Nutritional Risk Screening):入院患者向け。
低栄養の指標
| カテゴリ | 指標 | 基準値 | 意義・解説 |
|---|---|---|---|
| 体組成 | 体重減少率 | 1か月で5%以上、3か月で10%以上 | 急激な体重減少は低栄養の可能性を示唆 |
| 体組成 | BMI (Body Mass Index) | < 18.5 kg/m2 | 低体重は低栄養のリスク因子 |
| 血液検査 | アルブミン | < 3.5 g/dL | 低値は慢性的な栄養不足や炎症を示す |
| 血液検査 | プレアルブミン | < 17 mg/dL | 短期間の栄養状態を反映 |
| 血液検査 | トランスフェリン | < 200 mg/dL | 鉄代謝および栄養状態を示す |
| 血液検査 | 総リンパ球数 | < 1,500 /μL | 免疫機能の低下を反映 |
| 身体機能 | 握力 | 同年代の平均値の85%未満 | 筋肉量と筋力の低下を評価 |
| 身体機能 | 歩行速度 | < 1.0 m/s | フレイルやサルコペニアの指標 |
| 食事摂取 | エネルギー摂取量 | < 25 kcal/kg/日 | 慢性的な不足は低栄養のリスク |
| 食事摂取 | たんぱく質摂取量 | < 1.0 g/kg/日 | 筋肉量維持のために必要 |
| 臨床評価 | 褥瘡の有無 | 発生時に栄養不足を考慮 | 皮膚の修復能力の低下を示唆 |
| 臨床評価 | サルコペニアの評価 | SARC-Fスコア ≥ 4 | 筋肉量低下と栄養不足の関係を示す |
2. チームアプローチの導入
低栄養患者のケアには、多職種が連携したチーム医療が不可欠です。
参加する職種と役割
-
医師
- 栄養状態の診断と治療方針の立案。
- 必要に応じて薬剤や点滴栄養を処方。
-
管理栄養士
- 食事プランの作成。
- 摂取エネルギー、たんぱく質、微量栄養素の適切な配分を計算。
-
看護師
- 摂取量のモニタリング。
- 食事介助や経管栄養の管理。
-
リハビリテーションスタッフ(PT/OT/ST)
- 運動負荷に応じた栄養補助計画。
- 嚥下機能の評価と改善。
-
薬剤師
- 栄養サポート製剤の適切な選択と副作用の管理。
-
臨床心理士
- 食欲低下の原因となる精神的要因の支援。
3. 栄養管理の具体的手順
ステップ1:エネルギーと栄養素の必要量の算出
- エネルギー:25–30 kcal/kg/日(標準体重で計算)。
- たんぱく質:1.2–2.0 g/kg/日(筋肉量維持に必要)。
- 微量栄養素:亜鉛、鉄、ビタミンD、ビタミンB群を重点補給。
ステップ2:経口摂取の確保
-
経口栄養補助食品(ONS)
- エネルギー密度:1.5–2.0 kcal/mLの製品を推奨。
- 摂取のタイミング:運動直後、間食として利用。
-
食形態の工夫
- ペースト状、刻み食、ゼリー状食品で嚥下しやすく。
ステップ3:経管栄養や点滴栄養の導入
-
経管栄養の適応:十分な経口摂取が困難な場合。
- フォーミュラ選択のポイント:高たんぱく、高カロリーの製剤を選択。
- 開始量:10–20 mL/時、24–48時間で目標量へ。
-
TPN(完全静脈栄養)
- 腸管機能が使用不能な場合に実施。
- 長期間の場合、中心静脈栄養を選択。
4. 栄養とリハビリの統合的アプローチ
運動療法の活用
- レジスタンストレーニング:筋力維持のために、軽負荷での高回数訓練を推奨。
- 呼吸筋トレーニング:呼吸筋の弱化を防止し、エネルギー効率を向上させる。
- 歩行訓練:低栄養による筋力低下が歩行速度に影響を及ぼすため、段階的に負荷を増加。
嚥下リハビリ
- VF(嚥下造影)やFEES(内視鏡嚥下検査)で嚥下障害の程度を評価。
- 間接訓練(舌筋強化運動、アイスマッサージ)と直接訓練(安全な嚥下方法の練習)を組み合わせる。
5. モニタリングとフォローアップ
摂取量と体重の記録
- 毎日の摂取量と体重を記録し、エネルギーバランスを確認。
筋力と身体機能の測定
- 握力や歩行速度の測定を定期的に実施。
血液検査
- アルブミン、トランスフェリン、CRPの経過を追跡。
6. ケーススタディ:実践例
事例:嚥下障害を伴う70歳男性
- 診断:右片麻痺、BMI 18.0、アルブミン3.0 g/dL。
- 対応:
- 食事形態をペースト状に変更。
- 1日2回のONS補助。
- 経管栄養を夜間に導入(高たんぱく製剤)。
- レジスタンストレーニングと嚥下リハビリを併用。
- 2週間で体重が2%増加し、アルブミン値が改善。
まとめ
脳卒中患者の低栄養管理には、適切な栄養補給とリハビリの統合が必要です。医師を中心とした多職種連携で、患者の回復を支える包括的なケアを提供しましょう。
新人療法士が栄養管理を意識したリハビリを行う際のポイント
新人療法士が栄養管理を意識したリハビリ介入をする際に留意すべきポイントを以下に挙げます。これらは、栄養状態とリハビリ効果の相互作用を最大化するための具体的な配慮事項です。
1. 患者の日常的な食事パターンを理解する
リハビリを開始する時間や内容を調整するために、患者の食事時間や摂取量を確認します。食後1~2時間以内のリハビリでは、エネルギーレベルが安定しておりパフォーマンスが向上することがあります。
2. 栄養摂取後の運動タイミングを意識する
特にたんぱく質や糖質の摂取後は、筋合成のピークを考慮して運動を実施します。運動後30分以内に栄養を補給することで筋肉回復を促進します。
3. 嚥下機能の状態を把握する
嚥下障害がある場合、嚥下リハビリを優先することで安全な栄養摂取が可能になります。これにより、経口摂取が進むとともに栄養状態が改善します。
4. エネルギーレベルに応じたリハビリ内容の調整
低栄養状態の患者は疲労しやすいため、負荷を段階的に増やします。また、活動量が少ない場合でも低強度での運動を継続することで筋肉維持を図ります。
5. 栄養サポートとの連携
管理栄養士と連携し、患者に必要な栄養素が補給されているかを確認します。リハビリ中に適切なサプリメントや経口栄養補助食品(ONS)の使用も検討します。
6. 筋肉量の定期的な評価
筋肉量がリハビリ効果を左右するため、BIA(生体インピーダンス法)や触診による筋肉量の評価を定期的に実施し、介入内容を調整します。
7. 栄養状態に配慮した運動強度の設定
低栄養状態の患者には無理のない範囲での筋力トレーニングを導入し、過度の疲労や筋肉分解を防ぐよう注意します。
8. 疼痛管理との組み合わせ
低栄養により関節痛や筋肉痛が生じやすい場合があります。リハビリ中の疼痛管理を徹底することで、患者がリハビリに集中できる環境を整えます。
9. リハビリ中の水分補給を促す
脱水状態は筋肉機能や集中力の低下を招くため、リハビリ中も適切に水分を補給するよう促します。特に、電解質が不足しがちな患者にはスポーツドリンクなどを提案します。
10. 患者教育の実施
低栄養の改善には患者自身の理解が重要です。栄養がリハビリに及ぼす影響や、簡単に摂取できる食品(たとえば、ヨーグルトやプロテインバー)の活用法を伝えます。
これらのポイントを実践することで、低栄養の影響を最小限に抑えつつ、患者の機能回復を効率的に支援できます。また、他職種と密に連携し、継続的な評価と対応を行うことが成功の鍵となります。
退院後のリハビリはSTROKE LABへ
“本気で変わりたい” あなたへ
自費リハビリという新しい選択肢と、STROKE LAB が叶える未来
▼ まずはお悩みを共有してみませんか?
-
-
- 「週2回の通院リハだけでは回復が頭打ち…」
- 「もう退院したのに手足が思うように動かない.
- 「痛みが慢性化し、趣味や仕事に集中できない」
- 「今の担当療法士以外の専門的リハビリも受けてみたい」
- 「通うのが大変なので、訪問やオンラインのリハビリも検討したい」
-
全国的にいま、脳卒中後遺症をはじめとするリハビリを“保険の枠内だけ”で完結させるのが難しいケースが急増しています。ところが公的保険リハには日数・時間の上限があり、“もっと良くしたい”気持ちにブレーキがかかるのが現実です。
▼ 自費リハビリという、新しい選択肢をご存じですか?
本当はまだリハビリが必要なのに、
「期間が終わったから仕方ない」とあきらめていませんか?
そこでいま注目されているのが、“自費リハビリ(保険外リハビリ)”です。これは、 時間・内容・頻度を自由に設計できるリハビリ。つまり、 あなたに合わせて、リハビリを“やりたいだけ、やれる”ということ。
- 麻痺や動作を集中的に改善したい
- 転倒や再発を予防したい
- 趣味や旅行を目標に、体力をつけたい
そんな前向きな希望を、制限なくサポートできるのが、この自費リハビリの大きな魅力です。
◆ そこで STROKE LAB
私たちは保険外=自費だからこそ、保険の枠にとらわれず、 あなたのためだけの「オーダーメイドのリハビリプラン」をご用意しています。
- 数多くのベストセラー著者が監修する神経リハ特化メソッド
- エビデンスに基づく熟練技術者の個別プラン+適宜動画フィードバックで変化を“見える化”
- 「御茶ノ水」駅より徒歩6分の本拠地とオンライン・訪問のハイブリッドで、千葉全域をサポート

▼ 「もう◯ヶ月たったから…」──本当にもう遅いの?
たとえば、脳卒中後でも半年を過ぎてから回復する症例があること、パーキンソン病でも継続的トレーニングで歩行機能を維持できること――これらは研究で裏付けられています。STROKE LABでは、最新医学エビデンスに基づきつつ、利用者様一人ひとりの状態や生活背景に合わせた最適なプログラムを構築。単なるマニュアル的リハビリではなく、「あなたがいま必要としている」アプローチを常にアップデートしていきます。
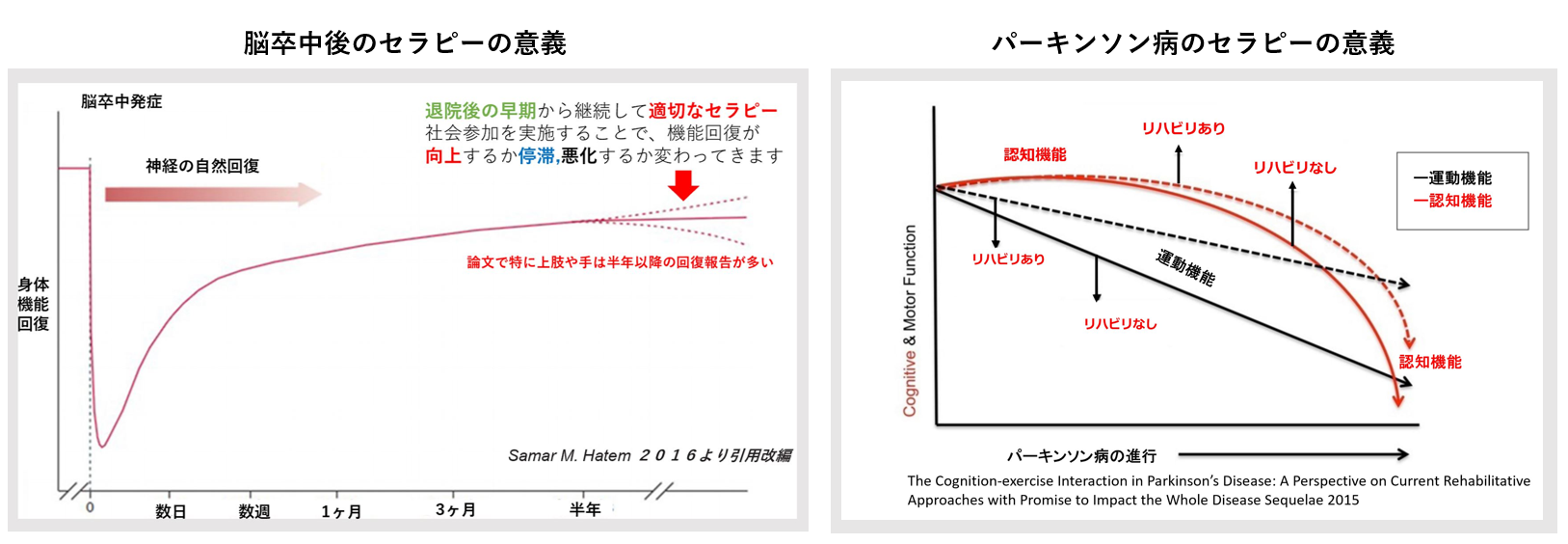
1. 脳卒中後リハビリの長期効果
| エビデンス | デザイン/段階 | 主要アウトカム & 解釈 |
|---|---|---|
| Hatem SM et al., 2016 | システマティックレビュー(上肢中心) | 発症後6 か月以降でも リハビリでFMA/ARATが有意改善。自然回復カーブの“頭打ち”を押し上げる技術が多岐に存在 |
2. パーキンソン病リハビリの運動・認知相互作用
| エビデンス | デザイン | 主要アウトカム (リハあり vs なし) |
|---|---|---|
| David FJ et al., 2015 | 24 か月RCT(n = 48) | 注意力・ワーキングメモリが有意改善。運動負荷が認知カーブを上方へ |
「まだ間に合うかもしれない」――その直感こそ、変化のサイン。
▼【無料相談はこちら】▼
営業日時9:00~18:00 *祝日営業
電話受付:03-6887-5263(9:00~17:00)東京
06-7220-4733(9:00~17:00)大阪
※ 1回ごとの支払制で “やめたい時にやめられます”。
“本物の技術” をあなたのそばで
「リハビリの成果は誰に行ってもらうかで大きく変わる」――これこそSTROKE LABの揺るぎない信念です。
当施設では理学療法士・作業療法士など、神経疾患のリハビリに精通したスタッフが在籍。オーダーメイドプランで集中的にサポートします。たとえば、脳卒中・パーキンソン病・脊髄損傷など、多様な症例に合わせて柔軟に対応。保険診療リハビリとの併用も可能で、1回ごとのお支払い制だからこそご要望に合わせたペースで利用できます。
- ■ 脳卒中・パーキンソン・脳性麻痺・脊髄損傷など神経疾患全般OK
- ■ 医療保険リハビリとの併用事例多数。初回だけ試す利用も歓迎
- ■ 効果の推移が分かる「変化動画」を通し、スタッフがどのように対応するかを可視化
変化動画のご紹介
実際どんなリハビリを行い、身体がどう変わるか――そのリアルを確かめるためにも、STROKE LABでは利用者様の変化を撮影した動画を豊富に公開しています。
YouTubeでも多数のトレーニング例や体験談を配信。セラピストがどう“伴走”するのか、動きがどのように変化していくのか、一目で伝わる動画が多数揃っています。
STROKE LABのオンラインリハビリとは?
ストロークラボでは、オンラインリハビリを開設しています。脳卒中やパーキンソン病などの神経疾患にお悩みの方に、現状能力の評価、自主トレやご家族でできるトレーニング方法をお伝えします。 活用には以下のアプリが必要です。スマートフォンやタブレットなどでご対応できます。
失語症や構音障害の方、歩行や上肢機能障害の方、遠方で来院できない方などにおすすめです。
指導の流れ
使用アプリ(Zoom,LINE,Facetime)

科学的な論文で、運動学習を効率的に進めるためには、週2回以上の頻度で3ヶ月継続して続けることが推奨されています。
週2回が大変な場合は週1回以上を継続し、効果が出てくるにつれ頻度を減らしていくことでオンラインリハビリの効果を最大限に高められます
▼【無料相談はこちら】▼
営業日時9:00~18:00 *祝日営業してます。
電話受付:03-6887-5263(9:00~17:00)東京
06-7220-4733(9:00~17:00)大阪
大阪店の概要
STROKE LABはこれまで、東京を拠点に全国からの患者様・利用者様をお迎えしてきました。しかし、「遠方で通いづらい」「関西にも拠点が欲しい」というお声をたくさんいただいたことから、満を持して大阪店を新たにオープンしました。
| 住所 | 〒530-0047 大阪府大阪市北区西天満6丁目3−16 梅田ステートビル 2階 |
|---|---|
| オープン日 | 2025年4月オープン |
| 最寄り駅 | 地下鉄谷町線「南森町駅」より徒歩8分(1番出口) ※JR天満宮駅よりエレベーター地上 JR東西線・学研都市線「大阪天満宮駅」より徒歩11分(7・8・9番出口 エレベーターあり) 地下鉄谷町線「東梅田駅」より徒歩10分(7番出口) |
| 営業時間 | 9:00~17:30(最終電話受付17:00) |
| 定休日 | 月曜・木曜(祝祭日は営業) |
・南森町駅構内図:https://subway.osakametro.co.jp/station_guide/T/t20/
・東梅田駅構内図:https://subway.osakametro.co.jp/station_guide/T/t20/
梅田周辺(大阪駅含め)からのアクセスに優れた立地なので、通院や通勤途中などにもご利用いただきやすい環境を整えています。
アクセスマップ
〒530-0047 大阪府大阪市北区西天満6丁目3−16 梅田ステートビル 2階 STROKE LAB

リハビリ料金(自費/税込)
| 60分 | 19,800円 |
|---|---|
| 延長30分 | +9,900円 |
| 訪問(往復30分以内~) | +5,500円 |
STROKE LABでは、1回ごとのご予約・お支払い制を採用しています。
たとえば、「まずは少し試してみたい」「医療保険リハビリと併用したい」という方でも、必要な分だけ柔軟に利用できる体制です。
料金プランの詳細やプログラム内容など、気になる点があればお気軽にご相談ください。
お問い合わせ・ご予約
電話受付:06-7220-4733(9:00~17:00)
※「大阪店の件で」とお伝えいただけるとスムーズです。
メール:umeda.osaka@stroke-lab.com
Web予約フォーム:最新情報は随時当サイトにてご案内いたします。
リハビリはSTROKE LABへ
当施設は脳神経疾患や整形外科疾患に対するスペシャリストが皆様のお悩みを解決します。詳しくはHPメニューをご参照ください。

STROKE LAB代表の金子唯史が執筆する 2024年秋ごろ医学書院より発売の「脳の機能解剖とリハビリテーション」から
以下の内容を元に具体的トレーニングを呈示します。


STROKE LABではお悩みに対してリハビリのサポートをさせていただきます。詳しくはHPメニューをご参照ください

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024) パーキンソン病の機能促進:医学書院 (2025)