【2022年版】運動失調の評価とリハビリは何するの?原因から小脳疾患に対する治療まで解説


はじめに:運動失調 ataxia
運動失調(ataxia)は、随意筋の協調運動の障害と定義されますが、病気ではなく身体的な所見の一つです。そのため、根本的な病因を調査する必要があります。運動失調は患者の主訴である場合もあれば、他に示す症状の構成要素である場合もあります。
引用元:
↑↑↑協調性検査も一部含まれる動画
運動失調は、通常、小脳機能障害または小脳への前庭または固有感覚求心性入力の障害によって引き起こされます。
運動失調は、慢性的で緩やかに進行する臨床経過をとる漸増性の発症(例えば、遺伝的起源の脊髄小脳失調症)と急性発症(特に小脳梗塞、出血または感染に起因する運動失調)があります。
運動失調は “ワイドベース“ での不安定な歩行、四肢を動かした際の “軌道や配置の誤り“ 、 “運動順序やリズムの誤り“ または “構音障害“ によって見られやすいです。
筋緊張は通常低下し、伸張反射は “pendular(振り子様) “であることがあります。眼振、斜行性、不一致のサッカードおよび眼球運動の変化がみられることがあります。
臨床に関連する解剖学
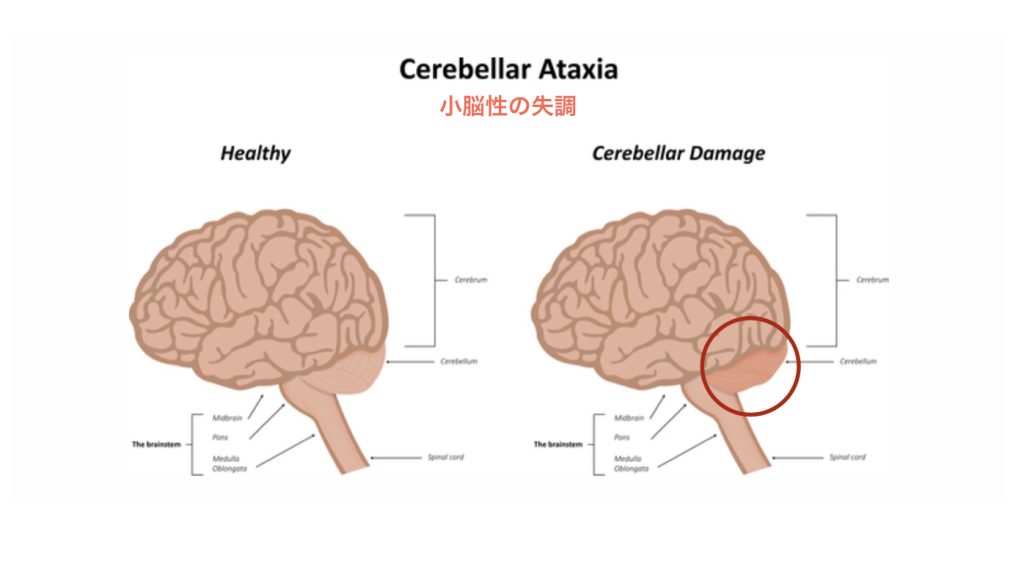
運動失調は通常、小脳の機能障害、または小脳への前庭または固有感覚求心性の入力障害によって引き起こされます。
引用元:medlineplus.gov
以下のいずれかが病態に関与している可能性があります。
小脳、脊髄、脳幹、前庭核、基底核、視床核、大脳白質、大脳皮質(特に前頭葉)、末梢感覚神経など
運動失調を引き起こす疾患の分類
運動失調は様々な疾患過程の現れであり、根本的な病因の究明が必要です。
●後天性の運動失調症では純粋な運動失調はまれであり、ほとんどの場合、関連する症状や徴候が存在し、根本的な原因を示唆します。
●遺伝性の運動失調症の領域は拡大しつつあります。
●治療可能で可逆的な病因、特に生命を脅かす可能性のある病因に注意を払う必要があります。
腫瘤性病変
髄芽腫、毛様細胞性星細胞腫、血管芽細胞腫、転移性の腫瘍からの影響など。
血管障害
小脳の出血や梗塞のことです。脳梗塞患者において、運動失調の重症度と下小脳脚部(ICP)損傷の重症度が関連するという研究結果があり、脳梗塞後の運動失調患者に対して拡散テンソルトラクトグラフィー(DTT)によるICPの評価が有用であることが示唆されています。
感染症
細菌性小脳炎は、髄膜炎、外傷後、硬膜外血腫の進展(最も一般的には側頭骨から)により発症します。プリオン病には散発性クロイツフェルト・ヤコブ病(sCJD)、急性小脳炎(急性小脳性運動失調)はパラ感染症、ギランバレー変種のフィッシャー症候群は末梢および中枢神経系が冒されます。
外傷
小脳、前庭、脳幹、前頭葉の損傷や前頭小脳路の遮断により、歩行不安定が持続することがあります。急性外傷または外傷後の進行性の運動失調では、血腫の進展を考慮する必要があります。
脱髄疾患
運動失調は、多発性硬化症の初期および後期によくみられます。
先天性疾患
Machado-Joseph病(脊髄小脳失調症3型)、ダンディー・ウォーカー(Dandy-Walker)症候群、ジュベール症候群、周産期脳梗塞や先天性中枢神経感染症でも運動失調を起こすことがあります。
遺伝性・特発性の変性過程
脊髄小脳失調症、ハンチントン病、フリードライヒ失調症、脆弱X関連振戦/運動失調症候群、多系統萎縮症(MSA)は散発性の疾患で、50歳以降に運動失調(MSAc)、パーキンソン病、ミトコンドリア障害も進行性運動失調と関連しています。
運動失調を伴う発作性疾患
間欠性運動失調は、てんかん、片頭痛、健常児の全身高熱と関連しています。また、間欠性運動失調は、膜のカルシウムまたはカリウムチャネル機能の異常、またはシナプスのグルタミン酸輸送の変化と関連している可能性があります。
脊髄および末梢神経に関連する運動失調
脊髄や神経根の障害により運動失調が生じることがあります。
栄養不足、毒物および薬物
溶剤の乱用や溶剤への毒性曝露、メチル水銀中毒(水俣病)、メトロニダゾール(フラジール)による小脳毒性、浸透圧脱髄症候群、ヘロイン蒸気吸入による白質脳症、ビタミンE欠乏、アルコール依存、ウェルニッケ脳症、可逆的後白質脳症はそれぞれ急性または慢性に運動失調を呈することがあります。
臨床症状
症状や徴候は、しばしば小脳の病変部位と関連しています。
小脳の側方の病変は同側の症状や徴候を引き起こし、小脳のびまん性病変はより一般的な左右対称の症状を引き起こします。小脳半球の病変は四肢の運動失調を生じます。
「脊髄の病変」では四肢は比較的温存され、体幹および歩行の運動失調が生じます。
「前庭小脳」の病変は平衡感覚障害、めまい、および歩行失調を引き起こします。
小脳の急性病変は、当初は重篤な異常を呈するが、時間の経過とともに著しく回復し、画像診断で小脳の劇的な構造変化が持続していても無症状となることがあります。
慢性進行性運動失調は、神経変性疾患や遺伝性の小脳疾患だけでなく、新生物や慢性感染症などによるものもあります。
運動失調の一般的な症状としては
●協調性の欠如
●不明瞭な言語
●食事や飲み込みの障害
●手先の運動能力の低下
●歩行困難
●歩行の異常
●眼球運動異常
などが見受けられます。
運動失調を引き起こす疾患の分類
療法士は運動失調に特有の用語に精通し、文書や同僚とのコミュニケーションに適切に使用する必要があります。
歩行失調:歩行失調は、小脳の病理または固有感覚入力の喪失による下肢の非協調から生じるもので、小脳の病理または固有感覚入力の喪失による下肢の非協調から生じるものです。
患者はしばしば不安を感じ、壁や家具につかまりながら歩かなければならなくなることがあります。特に視覚的な手がかりがない場合(目を閉じて歩く、または暗闇で歩く)、歩行障害が増加することがあります。これは運動失調の感覚的または前庭的な要素があることを示唆しています。小脳性の場合、視覚的な手がかりに関係なく歩行失調は変わりません。
感覚性運動失調:感覚性運動失調は、主に歩行障害によって反映されます。感覚性運動失調の被験者は、ロンベルグ徴候が陽性となります。患者は、誇張されたハイステップ歩行、または足踏み歩行(音による感覚フィードバックの補助のため)をすることがあります。
体幹の運動失調:患者は、座っているとき(腕を前に伸ばすと悪化する)または立っているとき(立位)に体の振動という形で、体幹の不安定性を呈することがあります。
四肢の運動失調:四肢失調は、協調運動障害や振戦から生じる上肢の運動失調を指すことが多く、字を書く、服のボタンをとめる、小さなものを拾うなどの機能障害で表現するのがよいでしょう。この場合、物を正確に取るためには、動作を遅くする必要があります。手足の運動失調は、同側の小脳の病変により側方化することがあります。
手指運動障害/リズム運動障害:手指運動障害/リズム運動障害は、手を交互に速く動かしたり、親指のしわの上を人差し指でたたいたりすることで検査します。リズムや振幅が不規則であることが障害として認められます。
企図振戦: 企図振戦は四肢の近位部の不安定性に起因し、随意運動の終末に振動の振幅が増大することで現れます。指と鼻をくっつける動作や、踵と脛をくっつける動作で検査されることが多い。
測定障害:測定過大(hypermetria)または測定過小(hypometria)のために、患者が目標とする物体を見逃すことです。測定不能は指で追いかけるテストによって検査され、外れた距離(cm)によって定量化することができます。
構音障害:患者または親族によって、不明瞭な発話と表現されることがよくあります。患者の発話は不規則で遅く、不必要なためらいがあります。単語はしばしば別々の音節に分割されます。
眼振:小脳の病気でしばしば起こります。側視誘発眼振は、正中線に向かってゆっくりとドリフトし、その後、偏心位置へのサッカードの速い位相で見られます。
サッケード:サッケードの速度は、小脳疾患では一般的に正常であるが、しばしば測定過大または測定過小(眼球運動障害)がみられ、適切な方向への修正サッケードが続くことが多いです。
診断の手順〜治療法
診断の手順
運動失調の診断は、病歴、家族歴、完全な神経学的評価など、さまざまな方法を組み合わせて行われます。他の疾患を除外するために様々な血液検査が行われることもあります。遺伝性運動失調の多くのタイプについて、遺伝学的血液検査が可能です。
治療法
運動失調の治療目標は、生活の質を向上させることであり、個々の患者に合わせたアプローチが必要です。言語療法、作業療法、理学療法が一般的な治療法です。また、症状管理のために薬物療法と併用されることもあります。現在、運動失調症のより効果的な治療法を見つけるために、多くの研究が進められています。
できるだけ長く活動的に過ごすことは、運動失調の患者さんにとって重要な治療計画の一部です。
リハビリテーション
大まかなアプローチの紹介です。個別性に応じた介入はSTROKE LABのYouTubeにて適宜配信しております。
運動失調の方へのリハビリテーションは、代償的アプローチと回復的アプローチを採用することがあります。
代償的アプローチ:装具やデバイス、動作の再トレーニング、自由度の減少、環境の最適化などが含まれます。実用的で日常的な戦略や状態を管理する方法を教えるのに有効です。特に重度の上肢振戦のある方には重要です。
回復的アプローチ:根本的な障害を改善することで機能を向上させることを目的としています。小脳の損傷にもかかわらず、慢性的かつ進行性の疾患では、練習によって症状がある程度改善されることがあります。
療法士は、患者の臨床症状や状況に応じて、回復的アプローチと代償的アプローチを組み合わせて使用します。
リハビリテーションは、運動失調の人の歩行、バランス、体幹のコントロールを改善し、活動の制限を減らし、参加率を高めるサポートをすることができます。
転倒の頻度が高く、転倒による怪我が多いことから、進行性の運動失調の患者において転倒予防を考慮することは重要です。転倒を回避するためには、慎重な評価が必要です。
小脳機能障害者では、安定性に挑戦し、安定性の限界を探り、上肢の体重負担を軽減することを目的とした動的課題練習が、歩行とバランスを改善するための重要な介入と思われます。
筋力や柔軟性のトレーニングが適応となる場合もあリます。
機能をサポートするために治療用具が提供されることも多いです。
トレーニングの強度は重要であると思われ、より高いトレーニング強度が臨床転帰のより大きな改善と関連することが研究で示されています。
運動失調の程度が軽い人ほど改善が大きいことを示唆するエビデンスもあり、課題の学習能力とも関係があります。
小脳性運動失調の患者を対象に、4週間にわたる協調運動と歩行訓練を行ったところ、SARA(Scale for the Assessment and Rating of Ataxia)による測定で改善が見られ、1年後も持続していました。毎日のトレーニングでアウトカムが改善されました。
この特定のトレーニングは、フリードライヒ失調症や感覚性運動失調性神経障害などの求心性運動失調症の人と比較して、小脳機能不全の人においてより持続的な改善を示しました。
標準化された動く視覚イメージの前で行われるバランストレーニングの演習は、パイロット試験において、SCA6(純粋な小脳失調症)の一部の患者のバランススコアに改善をもたらしたが、結果はまちまちでした。
バランスと歩行のための具体的な介入方法
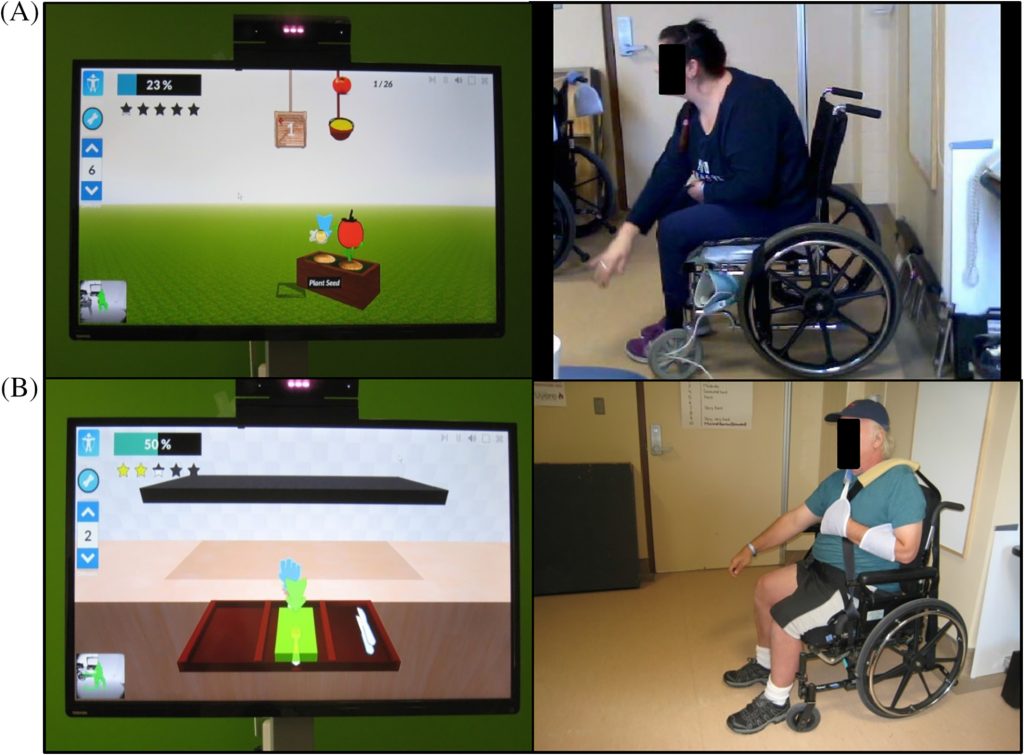
ビデオゲームによる協調性トレーニング
引用元:
Sitting Balance Exercise Performed Using Virtual Reality Training on a Stroke Rehabilitation Inpatient Service: A Randomized Controlled Study.Lisa Sheehy PhD et al.(2020)
全身制御のテレビゲームを用いた集中的なコーディネーショントレーニングは、進行性の運動失調の子どもにとって効果的でモチベーションを高める治療法となり得ます。
トレッドミル・トレーニング
トレッドミルによるトレーニングは、脳損傷による運動失調の患者に対して有効な介入となり得ます。この介入の効果を高めるためには、トレーニングの強度と期間は重要な要素であると思われます。ただし、この介入は、進行性の運動失調の人々に対しても有効であるかは、まだ確認されていません。
視覚誘導による足踏み

引用元:Parkinson’s Tips for Freezing of Gait from our Physical Therapist
視覚誘導下での歩行では、眼球運動系と運動系が相互に作用し、運動系は機能的移動の際に眼球運動系からの情報に依存して正確な足の配置ができます。軽度の小脳変性症患者を対象とした小規模な研究では、眼球運動のリハーサルにより、眼球運動と運動能力の顕著な向上が認められました。この単純な戦略は、タスクに特化し短時間で終了するものの、有望であり、機能的な設定で比較的迅速かつ容易に適用することができます。
バランスとモビリティの補助
運動失調の人に対するバランスと移動の補助具の役割を具体的に評価した研究はありません。臨床経験では、歩行補助具はケースバイケースで検討されるべきであるとされています。
姿勢制御の面では、指先からの体性感覚的な手がかり(軽い接触や歩行補助具をバランス手段として使用)は、接触力のレベルが身体の物理的な支持に不十分な場合でも、強力な基準方向性を提供することができます。運動失調の人の中には、従来の歩行補助具よりも軽いタッチコンタクトの方が戦略として有用であると感じる人もいます。
歩行補助具はまた、横方向の代償的なステップを妨げることによってバランス障害に対応する能力を損なう可能性があります。そのため、安全性に影響を与える可能性があり、各患者に適切な歩行補助具が推奨されるようにします。
車いすのシーティング
車椅子は、リハビリテーションにおいて最も重要な治療機器の一つであり、適切なアライメントと姿勢の維持により、アクティブで効率的な移動が可能になります。臨床的な観察によると、適切な姿勢サポートを備えた電動車椅子による自立した移動が、運動失調症の人々にとって有効な選択肢であることが示唆されています。ただ、研究調査がまだ十分に行われていないため、今後の研究が望まれます。シーティングの一例 (片麻痺の場合)

金子唯史:看護師が知っておきたい脳卒中高齢者のリハビリテーションの知識 / 臨床老年看護 日総研(2021)より引用
起居動作に対する介入
失調症状を有する患者に対する治療介入を書籍を基に丁寧に動画で解説しています。併せてご覧ください。



小脳検査に役立つ動画はこの中で紹介しています↓↓↓ https://youtu.be/8CpSthRPV9M
カテゴリー
神経系
タイトル
二重課題が苦手!?小脳梗塞患者のバランス障害についてPostural Ataxia in Cerebellar Downbeat Nystagmus: Its Relation to Visual, Proprioceptive and Vestibular Signals and Cerebellar Atrophy?PLOSoneへChristoph Helmchen et al.(2017)
内 容
●「小脳」は姿勢制御のために固有感覚、前庭および視覚信号を統合します。
●下眼瞼向き眼振 downbeat nystagmus(DBN)は小脳機能障害患者の典型的な眼球運動徴候です。患者は歩行や立脚の不安定さとぼやけた視界と動揺視を訴えます。
補足:MSA症例では6.3%にとどまり,DBNは脊髄小脳変性症6型(Spinocerebellar ataxia type 6、SCA6)に有意に多いと報告されている。Yabeらは,SCA6では浮動感をともなう懸垂頭位時の下眼瞼向き眼振を高頻度(84%)に認めると報告。脊髄小脳変性症(SCD)は運動失調を中核症状とする神経変性疾患の総称で、そのうち、脊髄小脳失調症(SCA)は主に常染色体優性遺伝形式のSCDのことを意味する。
研究目的
●この研究の目的はDBNを有する小脳患者の大きな母集団において、視覚入力、視線のズレ、前庭および固有感覚入力の姿勢安定性に対する差別的役割を健康対照被験者と比較し明らかにすることでした。
研究方法
●31人のDBN患者がこの研究に参加し27人の健常者と比較された。(平均年齢:70.3±4.7年、患者との有意差なし)
●視線安定性、サッカードおよび追従性眼球運動は、 参加者の前に設置された140cmのスクリーンに投影された標的を追従する等して、記録され解析された。
●眼球運動(眼振、滑らかな追従性眼球運動)および姿勢(姿勢の揺れ速度sway speed)パラメータが記録された。
今回の研究課題
(I)視覚入力(EyeOpen / EyeClosed)
(II)注視位置(左、真ん中、右)(EO / EC)
参加者の額の前に60cmの垂直と水平の棒のアルミニウムクロスでLEDが照らされた。
(iii)重力認知(前庭)(下を向く、真っすぐ向く、上を向く)
(iv)固有受容感覚入力(硬い床面 対 バランスマット)
(v)姿勢制御に対する異なる課題(正常 対 タンデム立位)
まとめ
●結果を図示する。
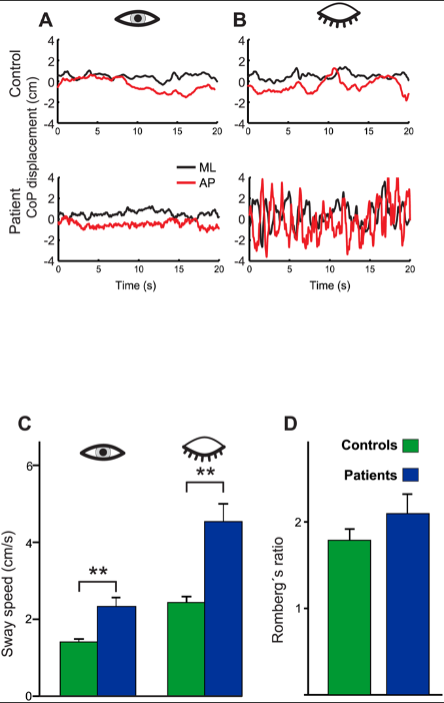
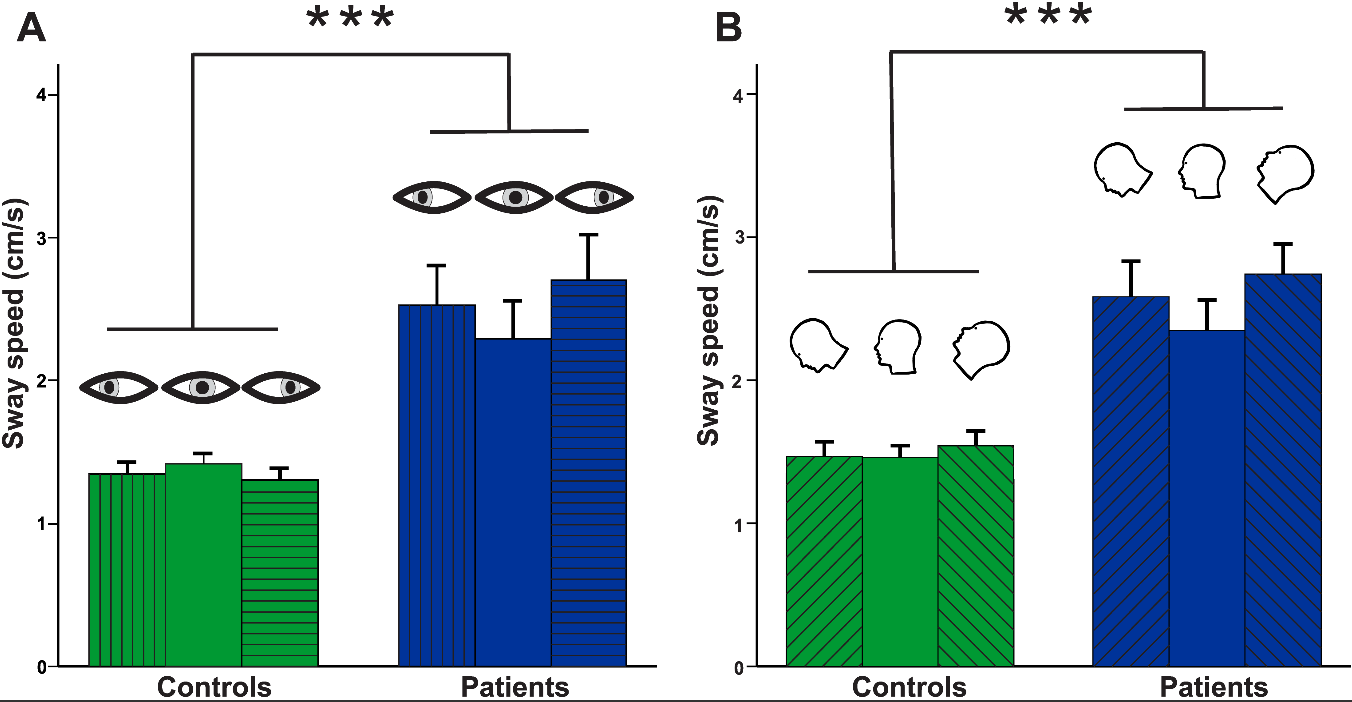
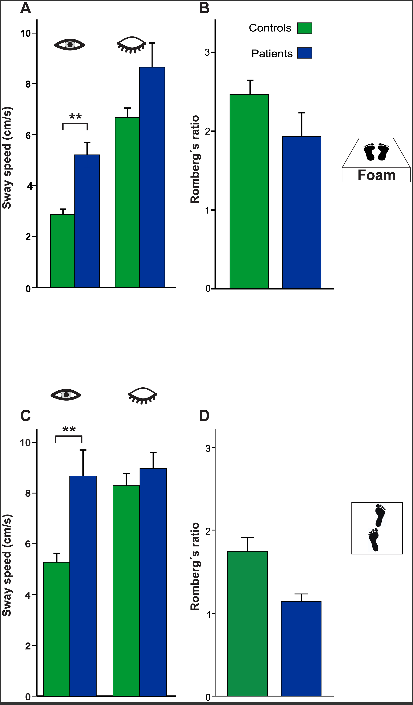
●27例の患者はすべての実験条件においてより大きな姿勢不安定性を示した。
●小脳萎縮は、DBN患者の円滑な追従眼球障害の重症度と相関していた。
●姿勢の動揺は閉眼で増加したが、開眼では増加しなかった。DBNを有する小脳患者の姿勢運動失調は、視覚フィードバックの障害によって説明できない。動揺視にも関わらず、姿勢制御に対する視覚的フィードバック制御は、視覚を奪った際に最も姿勢の動揺が大きかったため維持されるようである。他の研究においても、DBNの歩行障害は、暗闇(閉眼)での歩行が年齢の一致した対照よりも有意に悪く、視覚障害に完全に関連しないことが判明している。
●DBNにおける姿勢の動揺は、静的な眼の位置、網膜の滑りに関わらず眼球運動信号の眼精疲労に関係する可能性がある。
●ロンベルグ比率(EC/EO)は安定したままであり、健常対照と差はなかった。
●姿勢の動揺は、注視位置または重力認知で変化しなかった。
●発泡体(スポンジ素材など)に立って体性感覚フィードバックを弱めることは、姿勢の不安定性を増加させた。EC/EOの群において、姿勢の動揺がかなり増加した。ロンベルグ比率は変化しなかった。
●小脳疾患の患者は、dual taskにて姿勢制御の悪化を示す。
●姿勢の運動失調の増加は、眼振を特徴付ける単一成分の変調や、立脚を安定させる単一の感覚(視覚、固有感覚)入力の欠乏に関係しない。
●バランス制御は、複数の感覚信号の統合と、立脚の運動制御との相互作用を必要とする。安定した身体姿勢の感覚制御は、前庭系、視覚系および固有受容系から生じる誤差信号によって維持される。
●注目すべきは、DBN患者を最も不安定にするのは運動課題の複雑さです。姿勢の動揺は、運動課題の複雑さ、すなわち、目を開閉するタンデムスタンスに伴って増加した。
私見・明日への臨床アイデア

•私の担当する小脳疾患の方も、眼精疲労が見られ、カーテンを閉め、辛い為活動性が落ちている。簡単な臥位でのタスクはまずまず良好に行えるが、課題難易度/同時処理する事が増えると動作が著明に拙劣になる。環境では、導線の単純さ、手すりの距離感は出来る限り課題難易度が高まらないよう(手を操作する中で、下肢体幹等他の制御しなければならない所の動きが大きくなりすぎない範囲)意識して環境設定を行っている。目と手足の動きが協調・連動していないことも多々見受けられ、それにより脳内でのマッチングが上手くいっておらず、動きが硬く苦しい印象を受けることもある。筋力体力だけでなく目と手・体幹など協調・連動(時に分離)を意識した練習で誤差を減らすような練習も予防的に取り組んでいる。
臨床後記:更新日2021/2/21
●小脳疾患の患者では課題が多重となってくると、姿勢の不安定性が増加する為、最初は課題難易度として単一課題となっているか意識が必要である。徐々に、処理する情報量を増やしていく必要がある。
併せて読みたい【小脳】関連記事はこちら
●vol.66:小脳は空間情報をどのように把握しているのか? 脳卒中/脳梗塞のリハビリ論文サマリー
●vol.36:認知・眼球運動における小脳の重要性 脳卒中/脳梗塞のリハビリ論文サマリー
脳卒中の動作分析 一覧はこちら
塾講師陣が個別に合わせたリハビリでサポートします

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024) パーキンソン病の機能促進:医学書院 (2025)